Дисліпідемія, особливо підвищений рівень холестерину ліпопротеїдів низької щільності (ХС ЛПНЩ), є глобальною проблемою, яка шкодить здоров'ю приблизно 39% населення у всьому світі. Лінійна і позитивна кореляція між підвищеним рівнем ХС ЛПНЩ і підвищеним рівнем серцево-судинних (СС) ускладнень чітко продемонстрована великими реєстровими дослідженнями і численними клінічними дослідженнями. Лікування дисліпідемії, зокрема зниження підвищеного рівня ХС ЛПНЩ, є невід'ємною складовою частиною управління СС ризиком та прогресування вздовж континууму ССЗ.
Статини є найчастіше застосовуваними препаратами, що використовуються для зниження ХС ЛПНЩ, а також існує великий масив даних, що показують їхню клінічну ефективність в зниженні частоти СС ускладнень. Дані препарати рекомендуються в якості першочергових можливих методів лікування згідно з численними емпірично обумовленими клінічними рекомендаціями і відіграють основну роль в плані лікування ССЗ для пацієнтів, що піддаються підвищеному ризику.
Вступ
Патофізіологія
Епідеміологія
ВСТУП
Лікування дисліпідемії, зокрема зниження підвищеного рівня загального холестерину та холестерину ліпопротеїдів низької щільності (ХС ЛПНЩ), є невід'ємною складовою частиною управління серцево-судинним (СС) ризиком.1 Клінічні дослідження показали, що ризик серцево-судинного захворювання (ССЗ) збільшується лінійно з рівнем ХС ЛПНЩ і знижується зі зниженням рівня ХС ЛПНЩ.2,3
Як група, ССЗ є найбільшою причиною захворюваності і смертності у всьому світі, що нараховує 17.3 мільйонів смертей за рік.4 В 2008р., серцеві напади і інсульти безпосередньо призвели до 7.3 мільйонів та 6.2 мільйонів смертей, відповідно.5 Дисліпідемія є ключовим компонентом атеросклеротичного процесу, що призводить до розвитку даних захворювань. При атеросклерозі, накопичення кальцію, жиру і холестерину в стінках артерій призводить до звуження кровоносних судин.6
Якщо даний процес відбувається в коронарних судинах, це може призвести до інфаркту міокарда (ІМ). Якщо він трапляється в судинній системі мозку, це може призвести до інсульту.5 Лікування дисліпідемії, зокрема зниження підвищеного рівня загального холестерину та ХС ЛПНЩ , є невід'ємним складовою частиною управління СС ризиком.1
ПАТОФІЗІОЛОГІЯ
Наявність дисліпідемії, в тому числі підвищених концентрацій ХС ЛПНЩ (також під назвою “поганий” холестерин), є передумовою для атеросклерозу і основного класичного та усувного фактору ризику, що значною мірою сприяє розвитку ішемічної хвороби серця (ІХС) та інсульту.5,7
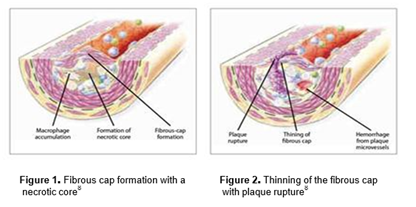
Моноцити в стінці кровоносної судини поглинають ХС ЛПНЩ, в результаті чого вони перетворюються на макрофаги (пінисті клітини). Це призводить до утворення ліпідної смужки, яка є першою патологічною зміною в атеросклеротичному процесі. Ліпідні смужки є скупченням пінистих клітин, заповнених ХС ЛПНЩ, що знаходяться в стінці судини.8 Перші макрофаги, задіяні в утворення ліпідної смужки, в кінцевому результаті відмирають, що призводить до утворення некротичного ядра клітин, покритого фіброзним потовщенням (Малюнок 1). Дані патологічні зміни під назвою атеросклеротичні бляшки, продовжують збільшуватися при наявності факторів ризику розвитку атеросклерозу в результаті накопичення лейкоцитів, фрагментів ліпідів та інших продуктів розпаду клітин в бляшці.8
При вираженому атеросклерозі, можлива затримка внутрішньопросвітного потоку крові в коронарних судинах чи мозкового кровообігу, що призводить до ІХС та цереброваскулярного захворювання (ЦВЗ).5 З прогресуванням атеросклеротичного процесу можливе стоншення фіброзного потовщення з кінцевим його розривом, що спричинює виток фрагментів ліпідів і продуктів розпаду клітин в просвіт кровоносних судин, що призводить до утворення тромбу (Малюнок 2). Якщо тромб досить великий, можливе цілковите перекриття току крові в судині, що призведе до серцевого нападу чи інсульту.8
ЕПІДЕМІОЛОГІЯ
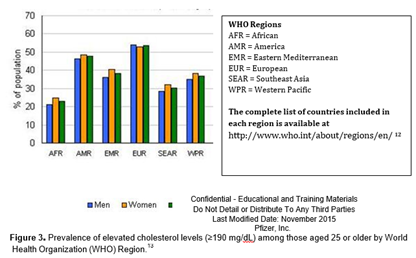
З точки зору глобальної смертності, підвищений рівень холестерину є шостим головним фактором ризику смерті після гіпертензії, вживання тютюну, гіперглікемії, фізичної інертності, та страждання від надлишку ваги чи ожиріння.5 Одна третина усіх випадків ішемічної хвороби серця у світі пов'язана з підвищеним рівнем холестерину, що щорічно призводить до 2.6 мільйонів смертей.5 Згідно з статистикою Всесвітньої організації охорони здоров'я (ВООЗ), глобальна поширеність в 2008р. підвищених концентрацій холестерину серед дорослих становила 39% (37% у чоловіків та 40% у жінок) (Малюнок 3). Поширеність дисліпідемії коливається в різних регіонах світу; найбільша її поширеність в Європейському регіоні (54% для обох статей), тоді як найнижча поширеність в регіонах Африки та Південно-Східної Азії (23% і 30%, відповідно).5 Поширеність дисліпідемії в осіб віком ≥25 років становить 57.1% в Японії та 53.8% в Сполучених Штатах Америки. Дані щодо поширеності дисліпідемії в окремих країнах можна отримати від ВООЗ за наступним посиланням http://gamapserver.who.int/gho/interactive_charts/ncd/risk_factors/chole....9
Епідеміологічне дослідження серцево-судинних захворювань на Близькому Сході і в Африці (Africa Middle East Cardiovascular Epidemiological (ACE) Study) було міжнародним дослідженням, націленим на оцінку поширеності факторів ризику ССЗ, включаючи дисліпідемію, в амбулаторних пацієнтів, які відвідували міські та сільські клініки загальної практики в регіоні Африки та Близького Сходу.10 Результати показали, що дисліпідемія була найпоширенішим фактором ризику ССЗ, а також була наявна у 3-х з кожних 4-х амбулаторних пацієнтів.10 Китай, зокрема, показав в останні десятиліття тенденцію до збільшеної поширеності дисліпідемії, що відповідає зміні життєвого устрою.11 Це прогнозує збільшений ріст захворюваності і смертності в зв'язку з ССЗ на протязі наступних 20 років.11 За оцінкою, поширеність дисліпідемії в Китаї шкодить здоров'ю 19.4% – 37.4% всього населення.9 Проте, недавні дані показують, що насправді поширеність дисліпідемії може бути значно вищою.11 В дослідженні популяційного масштабу, яке оцінювало поширеність дисліпідемії в міських та сільських регіонах Пекіну, результати показали, що загальна поширеність становила 56.1%.11
Дослідження показали, що проінформованість про негативні наслідки дисліпідемії і кількість пацієнтів, які проходять лікування, зростають. Проте, дані також показують, що багато пацієнтів лікуються недостатньо, а отже залишаються з підвищеним СС ризиком. Дані Національної програми перевірки здоров'я і харчування (NHANES, National Health and Nutrition Examination Survey) показали, що серед дорослих, яким медичний працівник повідомив про те, що у них був високий рівень холестерину, відсоток учасників, які використовували гіполіпідемічну терапію, зріс від 39.1% в 1999-2000рр. до 54.4% в 2005-2006рр.14 Проте, на протязі того ж періоду часу, процент пацієнтів, чий рівень холестерину контролювався на належному рівні, зріс від 7.2% до 17.1%.14 Це відкриття особливо переважало в пацієнтів, які піддавалися підвищеному СС ризику. Більше половини пацієнтів з документально підтвердженим цукровим діабетом і майже одна третина осіб з встановленою ІХС належним чином контролювали рівень холестерину.14Дані Централізованого загальноєвропейського дослідження недостатнього лікування гіперхолестеринемії (CEPHEUS, CEntralized Pan-European survey on tHE Under-treatment of hypercholeSterolaemia) показали подібні результати. В даному дослідженні оцінювали поточне застосування і ефективність гіполіпідемічної терапії у пацієнтів з дисліпідемією у 8 європейських країнах, у яких понад 90% пацієнтів в період дослідження проходили статинотерапію.15
В даному дослідженні, для пацієнтів, які знаходилися на рекомендованому лікуванні ХС ЛПНЩ, цільовими були 55.6% для тих, хто проходив первинну профілактику і 55.9% для тих, хто вторинну.15 Крім цього, незважаючи на середню тривалість лікування включених пацієнтів 4.7 років, майже 60% усіх пацієнтів приймали незмінну початкову дозу гіполіпідемічного засобу, який їм спочатку призначили, і лише у 7.8% пацієнтів доза була підвищена.15Ці дані чітко показують, що наявність доступу до статинотерапії з метою лікування дисліпідемії самостійно не є достатньою, і що належне застосування та впровадження рекомендацій з доказової медицини щодо дисліпідемії необхідні для пацієнтів для отримання максимального ефекту, який можуть запропонувати ці лікарські засоби.
Рекомендації щодо лікування
РЕКОМЕНДАЦІЇ ЩОДО ЛІКУВАННЯ
Переваги ліпідознижувального лікування головним чином пов'язані з застосуванням статинотерапії, яка пригнічує ГМГ-КоА (3-гідрокси-3-метил-глютарил-КоА) редуктазу, фермент, що уповільнює швидкість, задіяний в біосинтезі холестерину.16
Рекомендації 2013р. Американської колегії кардіологів (АКК)/ Американської асоціації серця (ААС) (American College of Cardiology (ACC)/American Heart Association (AHA)) дають настанови щодо досягнення точних цільових рівнів ХС ЛПНЩ, ініціювання статинотерапії рекомендується як “високої інтенсивності”, або як “середньої інтенсивності”, залежно від профілю СС ризику пацієнта. Статинотерапія високої інтенсивності визначається як добова доза для зниження рівнів ХС ЛПНЩ приблизно на 50%. Це включає 40 або 80 мг аторвастатину на день. Статинотерапія середньої інтенсивності визначається як добова доза для зниження рівнів ХС ЛПНЩ приблизно на 30-<50%.Це включає 20 мг аторвастатину на день.17
Рекомендації АКК/ААС визначають 4 основні групи переваги статинів, включаючи пацієнтів з17:
1.Клінічно задокументованою ІХС, включаючи ГКС або ІМ в анамнезі, стабільну чи нестабільну стенокардію, реваскуляризацію вінцевих артерій, інфаркт, транзиторну ішемічну атаку (ТІА), або захворювання периферичних артерій внаслідок атеросклерозу
• Рекомендація щодо лікування: Статинотерапія високої інтенсивності у віці ≤75 років; статинотерапія середньої інтенсивності у віці >75 років, або для тих, хто не є претендентом на терапію статинами високої інтенсивності
2.Концентраціями СХ ЛПНЩ ≥190 мг/дл
• Рекомендація щодо лікування: Ініціювати терапію статинами високої інтенсивності
3.Цукровим діабетом і віком від 40 до 75 років, з рівнем СХ ЛПНЩ від 70 до 189 мг/дл
• Рекомендація щодо лікування: Статинотерапія середньої інтенсивності для усіх пацієнтів. Статинотерапія високої інтенсивності з оцінкою 10-річного ризику ІХС ≥7.5%
4.Відсутньою клінічно задокументованою ІХС і цукровим діабетом, з рівнями ХС ЛПНЩ від 70 до 189 мг/дл та оцінкою ризику ІХС ≥7.5%
• Рекомендація щодо лікування: Статинотерапія від середньої до високої інтенсивності
Рекомендації 2014р. Національного інституту охорони і досконалості медичної допомоги Великобританії (NICE, National Institute for Health and Care Excellence) були нещодавно опубліковані і дають подальші вказівки щодо застосування статинотерапії для зменшення ризику серцево-судинних захворювань. Статини поділені на 3 окремі категорії інтенсивності на основі рівня зниження ХС ЛПНЩ18:
• Низька інтенсивність: зниження на від 20% до 30%
• Середня інтенсивність: зниження на від 31% до 40%
• Висока інтенсивність: зниження на >40%
Ці рекомендації пропонують наступні вказівки щодо первинної і вторинної профілактики15:
ПЕРВИННА ПРОФІЛАКТИКА
• Запропонувати 20 мг аторвастатину пацієнтам з ≥10% 10-річного ризику розвитку ССЗ на основі інструменту оцінки QRISK2, включаючи осіб з цукровим діабетом 2-го типу 18 Показник QRISK2 оцінює 10-yрічний ризик першого летального СС ускладнення, включаючи серцевий напад і інсульт у пацієнтів, у яких ще немає діагнозу серцевого нападу чи інсульту19
• Розглянути 20 мг аторвастатину для пацієнтів віком ≥85 років для ймовірного зниження ризику нелетального ІМ18
ВТОРИННА ПРОФІЛАКТИКА18
•У пацієнтів з виявленим ССЗ, ініціювати статинотерапію за допомогою 80 мг аторвастатину
•Не відкладати статинотерапію, з метою зниження змінних факторів ризику
У рекомендаціях також вказано, що для пацієнтів з виявленим ССЗ чи нирковою недостатністю (розрахункова швидкість клубочкової фільтрації нижче 60 мл/хв/1.73 м2 з/без альбумінерії), немає необхідності застосовувати інструмент оцінки ризиків для оцінки ризику ССЗ, оскільки дані пацієнти вже піддаються підвищеному ризику СС ускладнень.18 Крім цього, для пацієнтів, які вже проходять статинотерапію низької чи середньої інтенсивності рекомендується, щоб лікарі під час оцінки лікарських засобів обговорювали можливу користь чи потенційні ризики зміни на статинотерацію високої інтенсивності.18
Як попередні (2011р.), так і наявні (2016р.) Рекомендації Європейського товариства кардіологів (ЄТК)/Європейського товариства з вивчення атеросклерозу (ЄТА) щодо лікування дисліпідемії, дають вказівки щодо лікування підвищених концентрацій ХС ЛПНЩ на основі розрахункового рівня СС ризику.1 Дані рекомендації розподіляють пацієнтів на одну з наступних категорій ризику, які після цього використовуються для управління терапією1:
ДУЖЕ ВИСОКИЙ РИЗИК1
• Задокументований анамнез ССЗ за допомогою інвазивного чи неінвазивного тестування (наприклад, коронароангіографія, радіонуклідна візуалізація, стрес-ехокардіографія, чи бляшка сонної артерії на ультразвуці)
• ІМ в анамнезі, гострий коронарний синдром (ГКС), процедура реваскуляризації, підшкірна коронарна ангіопластика, або аорто-коронарне шунтування, ішемічний інсульт, або захворювання периферичних артерій
• Цукровий діабет 2-го або 1-го типу та доказ пошкодження органів-мішеней
• Хронічна ниркова недостатність від середнього до важкого ступеня, визначена як швидкість клубочкової фільтрації <60 мл/хв/1.73 м2
• Розрахунковий 10-річний ризик за шкалою SCORE ≥10%, що базується на інструменті оцінки ризику SCORE (систематична оцінка коронарного ризику), що оцінює 10-річний ризик першого летального СС ускладнення, включаючи серцевий напад та інсульт1
ВИСОКИЙ РИЗИК1
• Помітно підвищені окремі фактори ризику, такі як сімейна дисліпідемія та важка форма гіпертонічної хвороби
• Розрахунковий 10-річний ризик летального СС ускладнення за шкалою SCORE ≥5% і <10%
СЕРЕДНІЙ РИЗИК1
• 10-річний ризик за шкалою SCORE ≥1% і <5%
• Інші фактори ризику, як наприклад, сімейний анамнез, абдомінальне ожиріння, фізична інертність, а також інші лабораторні показники призвести до цієї категорії ризику
НИЗЬКИЙ РИЗИК1
•Ризик за шкалою SCORE <1%Згідно даних категорій ризику, рекомендації включають наступні вказівки щодо цілей лікування ХС ЛПНЩ (Таблиця 1).1,20
Таблиця 1. Цілі лікування ХС ЛПНЩ, запропоновані ЄТК/ЄТА20
| Рекомендації | Клас рекомендації | Рівень доказовості |
| У пацієнтів, що піддаються ДУЖЕ ВИСОКОМУ СС ризику, рекомендується цільовий рівень ХС ЛПНЩ <1.8 моль/л (70 мг/дл) або зниження щонайменше на 50%, якщо вихідний рівень ХС ЛПНЩ становить від 1.8 до 3.5 моль/л (70 та 135 мг/дл). | I | B |
| У пацієнтів, що піддаються ВИСОКОМУ СС ризику, рекомендується цільовий рівень ХС ЛПНЩ <2.6 моль/л (100 мг/дл), або зниження щонайменше на 50%, якщо вихідний рівень ХС ЛПНЩ становить від 2.6 до 5.2 моль/л (100 та 200 мг/дл). | I | B |
| У суб'єктів, що піддаються НИЗЬКОМУ чи Помірному ризику, слід розглянути цільовий рівень ХС ЛПНЩ <3.0 моль/л (<115 мг/дл). | IIa | C |
| Рекомендації | Клас рекомендації | Рівень доказовості |
| Призначити найвищу рекомендовану чи найвищу переносиму дозу статину. | I | A |
| У випадку непереносимості статинів, слід розглянути езетиміб чи секвестранти жовчних кислот, або їх комбінацію. | IIa | C |
| Якщо цілі не досягнуто, слід розглянути комбінацію статину з інгібітором абсорбції холестерину. | IIa | B |
| Якщо цілі не досягнуто, можна розглянути комбінацію статину з секвестрантами жовчних кислот. | IIb | C |
| Для пацієнтів, що піддаються дуже високому ризику, з постійним високим рівнем ХС ЛПНЩ , незважаючи на лікування максимально переносимою дозою статину в комбінації з езетимібом, чи для пацієнтів з непереносимістю статинів, можна розглянути інгібітор PCSK9. | IIb | C |
| Рекомендації | Клас рекомендації | Рівень доказовості |
| Фармакологічне лікування слід розглянути для пацієнтів, що піддаються високому ризику, з рівнем тригліцеридів ТГ>2.3моль/л(200 мг/дл) | IIa | B |
| Лікування статинами може розглядатися як препарат першого вибору для зниження ризику ССЗ для осіб, що піддаються високому ризику, з гіпертригліцеридемією | IIb | B |
| Для пацієнтів, що піддаються високому ризику, з ТГ >2.3 моль/л (200 мг/дл), незважаючи на лікування статинами, можна розглядати фенофібрат в комбінації з статинами | IIa | B |
| Рекомендації | Клас рекомендації | Рівень доказовості |
| Статини і фібрати підвищують рівень ХС ЛПВЩ | IIa | B |
| Можлива послаблена ефективність фібратів у підвищенні рівня ХС ЛПВЩ у людей з цукровим діабетом 2-го типу. | IIb | B |
Згідно з рекомендаціями ЄТК 2016р. щодо профілактики ССЗ, статини при дозах, які ефективно знижують ХС ЛПНЩ щонайменше на 50%, також уповільнюють прогресування чи сприяють послабленню симптомів коронарного атеросклерозу. Їх слід використовувати в якості препаратів першого вибору у пацієнтів з гіперхолестеринемією або комбінованою гіперліпідемією .20
Препарати, які не є статинами, такі як вибірково діючі інгібітори абсорбції холестерину (езетиміб), зазвичай не використовуються в якості монотерапії концентрацій ХС ЛПНЩ, за винятком випадків, коли пацієнти не переносять статини. Вони рекомендуються в якості комплексної статинотерапії для вибраних пацієнтів, коли конкретної цілі не досягнуто за допомогою максимально переносимої дози статину. Секвестранти жовчних кислот також знижують загальний холестерин та ХС ЛПНЩ, але погано переносяться і проявляють тенденцію до підвищення концентрацій тригліцеридів у плазмі. Фібрати і ніацин застосовуються в першу чергу для зниження рівня тригліцеридів і збільшення рівня ХС ЛПВЩ.20
Проте, навіть за допомогою найвищої переносимої дози статинів, пацієнти з дисліпідемією, особливо з ССЗ, цукровим діабетом (ЦД) чи особи, які не виявили симптоми захворювання і піддаються високому ризику, можуть не досягнути цілей лікування. Тому може знадобитися комплексна терапія. Проте, єдиною комбінацією з підтвердженою клінічною користю, є комбінація статину з езетимібом, і застосування даної комбінації може бути обмеженим для пацієнтів, що піддаються високому чи дуже високому ризику ССЗ в зв'язку з обмеженими даними. Тим не менше, комбінації ніацину з статинами підвищують рівень ХС ЛПВЩ і знижують рівень тригліцеридів краще, ніж при застосуванні окремо один від одного, застосування ніацину призводить до гіперемії.20
Комбінації статинів з фібратами можна розглядати в окремих випадках, як наприклад, у випадку коли під час лікування статинами рівень тригліцеринів залишається високим та/або рівень ХС ЛПНЩ дуже низький. Гемфіброзил не слід додавати до лікування статинами через високу імовірність взаємодії.22
22В Австралії, гіполіпідемічна терапія рекомендується для зниження холестерину ЛПНЩ, щоб досягнути <2.0 моль/л у пацієнтів, які попередньо не мали СС ускладнень і які розподілені на групи від помірного до високого абсолютного СС ризику. У пацієнтів з підвищеним артеріальним тиском та порушенням рівня ліпідів, ефективною є комбінація інгібіторів ангіотензинперетворюючого ферменту (ІАПФ) чи блоктора рецепторів агіотензину ІІ (БРА) з блокатором кальцієвих каналів (БКК).
Принципово нові терапевтичні цілі щодо на зниження рівня холестерину, які на даний час досліджуються, включають пригнічення протеїнконвертази субтілізин/кексин типу 9 (PCSK9), аполіпопротеїну (Апо) B, та мікросомального білка-переносника тригліцеридів (MTTP). Препарати для досягнення даних цілей на даний час активно досліджуються і досить перспективні для майбутнього напрямку лікування з метою зниження холестерину.23
Повідомляється, що ефективність інгібіторів PCSK9 в зниженні ХС ЛПНЩ знаходиться в діапазоні 50 – 70%, незалежно від застосовної базової терапії (статини, езетиміби, тощо).1 Застосування цих препаратів рекомендується для пацієнтів з підвищеним ризиком ССЗ та гетерозиготною формою сімейної гіперхолестеринемії, на максимально переносимих дозах терапії першої або другої лінії та/або при аферезі, а також для пацієнтів, які не переносять статини, з постійним високим рівнем ХС ЛПНЩ.21
Нікотинова кислота має широку ліпідо-модулюючу дію, що підвищує ХС ЛПНЩ залежно від дози на величину до 25%, та зменшує ХС ЛПНЩ на 15 – 18% і тригліцериди на 20 – 40% при дозі 2г/день. При цій дозі, нікоинова кислота є унікальною для зниження рівня ліпопродуїдів (Lp [a]) на величину до 30%.21
Клінічні дані, що підтверджують застосування статинів
КЛІНІЧНІ ДАНІ, ЩО ПІДТВЕРДЖУЮТЬ ЗАСТОСУВАННЯ СТАТИНІВ
Існує величезна доказова база, де задокументовано сильну дію, яку статини мають для зниження захворюваності і смертності, пов'язаних з ССЗ. Клінічні дослідження різних груп населення показали постійний позитивний зв’язок між зниженням рівня холестерину в крові і ризику ІХС.24 Як показано на Малюнку 4, рандомізовані контрольовані випробування статинів та інші дослідження зниження рівня холестерину продемонстрували відтворюваний зв’язок між досягнутим рівнем ХС ЛПНЩ та абсолютним ризиком.
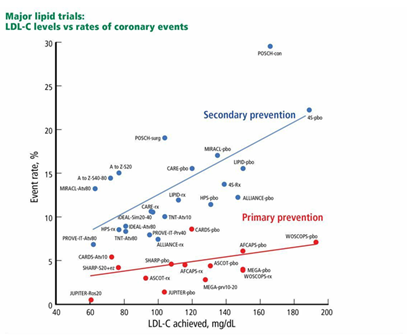
Абревіації: 4S-pbo, Scandinavian Simvastatin Survival Study placebo group (контрольна група (що отримувала плацебо) в рамках Скандинавського дослідження впливу симвастатину на виживання); 4S-rx, 4S simvastatin group (група, що приймала симвастатин 4S); A to Z-S20, A to Z trial simvastatin 20 mg group (група, що приймала 20 мг симвастатину в рамках дослідження A to Z ); A to Z-S40-80, A to Z trial simvastatin 40–80 mg group (група, що приймала 40–80 мг симвастатину в рамках дослідження A to Z); AFCAPS-pbo Air Force/Texas Coronary Atherosclerosis Prevention Study placebo group (контрольна група (що отримувала плацебо) в рамках дослідження “Профілактика коронарного атеросклерозу у службовців військово-повітряних сил і у жителів Техасу”; AFCAPS-rx, AFCAPS lovastatin 20–40 mg group (група, що приймала ловастатин в рамках дослідження AFCAPS); ALLIANCE-pbo, Aggressive Lipid-Lowering Initiation Abates New Cardiac Events study placebo group (контрольна група (що отримувала плацебо) в рамках дослідження “Ініціювання агресивного зниження рівня ліпідів зменшує частоту нових серцевих ускладнень”); ALLIANCE-rx, ALLIANCE atorvastatin group (група, яка приймала аторвастатин в рамках дослідження ALLIANCE); ASCOT-pbo, Anglo-Scandinavian Cardiac Outcomes Trial placebo group (контрольна група (що отримувала плацебо) в рамках Англо-Скандинавського дослідження серцевих ускладнень); ASCOT-rx, ASCOT atorvastatin group (група, що приймала аторвастатин в рамках Англо-Скандинавського дослідження серцевих ускладнень); CARDS-pbo, Collaborative Atorvastatin Diabetes Study placebo group (контрольна група (що отримувала плацебо) в рамках спільного дослідження аторвастатину при цукровому діабеті); CARDS-Atv10, CARDS atorvastatin 10 mg group (контрольна група, що приймала 10 мг аторвастатину в рамках спільного дослідження аторвастатину при цукровому діабеті); CARE-pbo, Cholesterol and Recurrent Events trial placebo group (контрольна група (що отримувала плацебо) в рамках дослідження “Холестерин і повторні інфаркти міокарда”); CARE-rx, CARE pravastatin group (група, що приймала правастатин в рамках дослідження CARE); HPS-pbo, Heart Protection Study placebo group (контрольна група (що отримувала плацебо) в рамках Дослідження захисту серця); HPS-rx, HPS simvastatin 40 mg group (група, що приймала 40 мг симвастатину в рамках дослідження HPS); IDEAL-Sim20–40, Incremental Decrease in End Points Through Aggressive Lipid Lowering trial simvastatin 20–40 mg group (група, що приймала 20-40 мг симвастатину в рамках дослідження “Поетапне зниження кінцевих точок шляхом агресивної гіполіпідемічної терапії”); IDEAL-Atv80, IDEAL atorvastatin 80 mg group (група, що приймала 80 мг аторвастатину в рамках дослідження IDEAL); JUPITER-pbo, Justification for the Use of Statins in Primary Prevention: An Intervention Trial Evaluating Rosuvastatin placebo group (контрольна група (що отримувала плацебо) в рамках дослідження “Обґрунтування застосування статинів для первинної профілактики: інтервенційне дослідження оцінки розувастатину”); JUPTER-Ros20, JUPITER rosuvastatin 20 mg group (група, що приймала 20 мг розувастатину в рамках дослідження JUPITER); LIPID-pbo, Long-Term Intervention With Pravastatin in Ischaemic Disease placebo group (контрольна група (що отримувала плацебо) в рамках дослідження “Довготривала терапія правастатином при ішемічній хворобі серця”); LIPID-rx, LIPID pravastatin group (група, що приймала правастатин в рамках дослідження LIPID); MEGApbo, Management of Elevated Cholesterol in the Primary Prevention Group of Adult Japanese study placebo group (контрольна група (що отримувала плацебо) в рамках дослідження “Зниження підвищеного рівня холестерину в групі дорослих японських пацієнтів, які проходили первинну профілактику”); MEGA-Prv10-20, MEGA pravastatin 10–20 mg group (група, що приймала 10-20 мг правастатину в рамках дослідження MEGA); MIRACL-pbo, Myocardial Ischemia Reduction With Acute Cholesterol Lowering trial placebo group (контрольна група (що отримувала плацебо) в рамках дослідження “Зменшення ішемії міокарда шляхом агресивного зниження рівня холестерину”); MIRACL-Atv80, MIRACL trial atorvastatin 80 mg group (група, що приймала 80 мг аторвастатину в рамках дослідження MIRACL); POSCH-con, Program on the Surgical Control of the Hyperlipidemias control group (контрольна група в рамках Програми хірургічного контролю гіперліпідемії); POSCH-surg, POSCH ileal bypass group (група, що проходила клубове шунтування в рамках програми POSCH); PROVE-IT-Prv40, Pravastatin or Atorvastatin Evaluation and Infection Therapy pravastatin 40 mg group (група, що приймала 40 мг правастатину в рамках дослідження “Порівняльний аналіз правастатину і аторвастатину, та лікування інфекційного захворювання”; PROVE-ITAtv80, PROVE-IT atorvastatin 80 mg group (група, що приймала 80 мг аторвастатину в рамках дослідження PROVE-IT); SHARP-pbo, Study of Heart and Renal Protection placebo group (контрольна група (що отримувала плацебо) в рамках Дослідження захисту серця і нирок); SHARP-S20+ez, SHARP simvastatin 20 mg plus ezetimibe group (група, що приймала 20 мг симвастатину плюс езетиміб в рамках дослідження SHARP); TNT-Atv10, Treating to New Targets atorvastatin 10 mg group (група, що приймала 10 мг аторвастатину в рамках дослідження “Лікування до нових цілей”); TNT-Atv80, TNT atorvastatin 80 mg group (група, що приймала 80 мг аторвастатину в рамках дослідження TNT); WOSCOPS-pbo West of Scotland Coronary Prevention Study placebo group (контрольна група (що отримувала плацебо) в рамках Дослідження з профілактики коронарних порушень в Західній Шотландії); WOSCOPS-rx, WOSCOPS pravastatin group (група, що приймала правастатин в рамках дослідження WOSCOPS)
Співпраця дослідників гіпохолестеринемічної терапії (CTTC, The Cholesterol Treatment Trialists’ Collaboration) була величезним мета-аналізом, включаючи 14 рандомізованих досліджень та понад 90,000 пацієнтів, які приймали статини для гіполіпідемічної терапії.24 Дослідження показало, що понад 5 років, терапія на основі статинів, була пов'язана з значним зниженням загальної смертності на 12% для кожного зниження ХС ЛПНЩ на 1 моль/л (38 мг/дл).24 Були значні зниження частоти ІМ чи коронарної смерті, потреби в реваскуляризації вінцевих артерій, летального та нелетального інсульту, та будь-якого значного судинного ускладнення (сукупність згаданих очікуваних результатів).24 Важливим відкриттям аналізу було те, що значне зниження основних СС ускладнень було пропорційним абсолютному зниженню рівня ХС ЛПНЩ з покращенням клінічних показників на протязі першого року лікування. Аналіз також показав, що в наступні роки відбулося навіть більше покращення показників.24 Мета-аналізи багатьох випробувань статинів показали відносне зниження ССЗ із зниженням рівня ХС ЛПНЩ у дозозалежний спосіб. Кожному зниженню ХС ЛПНЩ на 1.0 моль/л відповідає зниження смертності від ССЗ та нелетального ІМ на 20 – 25%.20
Існує величезна доказова база, пов'язана з застосуванням аторвастатину для первинної та вторинної профілактики ССЗ. Нижче подано короткий виклад опорних досліджень:
ПЕРВИННА ПРОФІЛАКТИКА
1. Дослідження ASCOT-LLA (Англо-Скандинавське дослідження серцевих ускладнень-група, що проходила ліпідознижувальну терапію). Дієвість аторвастатину для профілактики СС ускладнень була продемонстрована в дослідженні ASCOT-LLA за участі >10,000 пацієнтів з підвищеним артеріальним тиском, які були рандомізовані для прийому або 10 мг аторвастатину або плацебо.26 У пацієнтів з дисліпідемією та додатковими факторами ризику, які не мали ССЗ в анамнезі, аторвастатин значно знизив частоту небажаних явищ нелетального ІМ, включаючи безсимптомний ІМ та летальне ССЗ на 36% (P=.0005).26 Крім цього, значні зниження спостерігалися в допоміжних кінцевих показниках усіх СС ускладнень та процедур реваскуляризації; усіх коронарних синдромів; нелетального ІМ, за винятком безсимптомного ІМ, плюс летальне ССЗ; та летальний і нелетальний інсульт.26
2. Дослідження CARDS (Спільне дослідження аторвастатину при цукровому діабеті). Дієвість аторвастатину для профілактики СС ускладнень у пацієнтів з цукровим діабетом була продемонстрована в дослідженні CARDS. Дане дослідження включало 2838 пацієнтів з цукровим діабетом та відсутнім задокументованим анамнезом ССЗ. Пацієнти були рандомізовані для прийому або 10 мг аторвастатину, або плацебо один раз на день до першої появи гострого ускладнення ССЗ (ІМ [включаючи безсимптомний інфаркт], нестабільна стенокардія, смерть від гострого ССЗ, реанімована зупинка серця), реваскуляризації вінцевих артерій, або інсульту.27 Протягом середнього періоду спостереження 3.9 років у значно меншої кількості пацієнтів з групи лікування аторвастатином було мінімум одне значне СС ускладнення порівняно з плацебо (зниження на 37%).26 Крім цього, при оцінці кожного окремо, частота гострих ускладнень ССЗ була знижена на 36%, реваскуляризація вінцевих артерій на 31% і інсульт на 48%.27
ВТОРИННА ПРОФІЛАКТИКА
1. Дослідження TNT (Дослідження лікування до нових цілей) Дослідження TNT вивчало, чи інтенсивність статинотерапії і пов'язаного з нею зниження рівнів ХС ЛПНЩ було узгодженим з значним покращенням клінічних показників. В дослідженні порівнювали частоту значних СС ускладнень у 2 групах пацієнтів: 1) тих, що приймали 10 мг аторвастатину раз на день з цільовим рівнем ХС ЛПНЩ 100 мг/дл та 2) тих, хто приймав 80 мг аторвастатину раз на день з цільовим рівнем ХС ЛПНЩ 75 мг/дл.3 Значне СС ускладнення визначалося як смерть від ІХС, нелетальний ІМ, непов'язаний з процедурою, реанімація після зупинки серця, чи летальний або нелетальний інсульт.3 Протягом середнього періоду спостереження 4.9 років, середній рівень ХС ЛПНЩ становив 77 мг/дл у пацієнтів, які приймали 80мг аторвастатину, у порівнянні з 101 мг/дл у пацієнтів, що приймали 10 мг аторвастатину.3 Це було пов'язано з значно більшим відносним зниженням (на 22%) частоти основного результату ефективності композиції, значних коронарних синдромів в групі, яка лікувалася високою дозою статинів, у порівнянні з групою, яка лікувалася нижчою дозою статинів (Таблиця 2).3 Крім цього, у пацієнтів групи, яка приймала 80 мг аторвастатину, були значні зниження ризику будь-якого коронарного синдрому (значний коронарний синдром, процедура реваскуляризації, ІМ, пов'язаний з процедурою, чи задокументована стенокардії), цереброваскулярного порушення (летальний або нелетальний інсульт чи ТІА), госпіталізації з основним діагнозом застійної серцевої недостатності, а також будь-якого СС ускладнення.3 Не було жодної значної різниці між 2-ма групами, які лікувалися аторвастатином щодо ризику смерті.3
2. Дослідження PROVE IT–TIMI2 (Оцінка правастатину або аторвастатину і лікування інфекційної хвороби – Тромболізис при інфаркті міокарда22) Дієвість аторвастатину для профілактики СС ускладнень у пацієнтів з гострим коронарним синдромом була продемонстрована в дослідженні PROVE IT–TIMI 22,28 Це дослідження включало >4000 пацієнтів, які були госпіталізовані або через гострий ІМ (з/без електрокардіографічного симптому підняття сегменту ST) чи нестабільну стенокардію з високим рівнем ризику.28 Стандартне зниження ХС ЛПНЩ до приблизно 100 мг/дл з застосуванням 40 правастатину раз на день порівнювалося з інтенсивнішим зниженням ХС ЛПНЩ до приблизно 70 мг/дл з 80 мг аторвастатину раз на день.28 Основним критерієм ефективності був час до першої появи компоненту основного очікуваного результату: смерті з будь-якої причини, ІМ, задокументованої нестабільної стенокардії, що потребувала повторної госпіталізації, реваскуляризацію з або підшкірною коронарною ангіопластикою, або аорто-коронарним шунтуванням (якщо проведено щонайменше 30-денну пострандомізацію), та інсульту.28 Протягом середнього періоду спостереження 2.0 роки у пацієнтів, які приймали 80 мг аторвастатину були значно нижчі середні рівні ХС ЛПНЩ, порівняно з пацієнтами, які приймали 40 мг правастатину (62 мг/дл в порівнянні з 95 мг/дл; P<.001).28 Дане зниження рівнів ХС ЛПНЩ було пов'язане з значно меншою кількістю пацієнтів в групі лікування аторвастатином, які зазнавали основного очікуваного результату, показуючи зниження на 16%. Цей результат спостерігався вже через 30 днів після рандомізації і був послідовним на протязі деякого часу.28 Крім цього, були значні зниження інших клінічних допоміжних кінцевих показників, таких як ризик смерті у зв'язку з ССЗ, ІМ, або реваскуляризацією(14%, P=.029); ризик смерті, ІМ, або термінова реваскуляризація (25%, P<.001); потреба у реваскуляризації (14%, P=.04), а також ризик повторної нестабільної стенокардії (29%, P=.02); усім з яких допомогла висока доза аторвастатину у порівнянні з стандартною дозою правастатину.28
3. Дослідження IDEAL (Поетапне зниження кінцевих точок шляхом агресивної гіполіпідемічної терапії) Дієвість аторвастатину у профілактиці СС ускладнень у пацієнтів з попереднім ІМ була продемонстрована в дослідженні IDEAL. В даному дослідженні брали участь >8800 пацієнтів, які були рандомізовані для прийому високої дози аторвастатину - 80 мг/день, або звичайної дози симвастатину - 20 мг/день.29 Основним результатом ефективності була поява значного коронарного синдрому, визначеного як коронарна смерть, підтвердженого нелетального гострого ІМ, або зупинки серця з реанімацією.29 Протягом середнього періоду спостереження 4.8 років рівні ХС ЛПНЩ становили 104 мг/дл в групі, яка проходила лікування симвастатином, порівняно з 81 мг/дл в групі, яка проходила лікування аторвастатином. Це було пов'язане з незначним відносним зниженням ризику для основного результату ефективності на 11% (P=.07) за допомогою високої дози аторвастатину.29
Результати також показали, що у значно меншої кількості пацієнтів, які приймали високу дозу аторвастатину, мали місце нелетальні ІМ, комбіновану кінцеву точку значного СС ускладнення та інсульт, будь-яке ускладнення ССЗ, та будь-яке СС ускладнення (321 порівняно з 267, P=.02).29 Не було значної різниці між терапевтичними групами в ризику смерті з будь-якої причини або смерті, непов'язаної з ССЗ. 29
4. Дослідження ALLIANCE (Ініціювання агресивного зниження рівня ліпідів зменшує частоту нових серцевих ускладнень) Дієвість аторвастатину у профілактиці СС ускладнень у пацієнтів з встановленим ССЗ була продемонстрована в дослідженні ALLIANCE, за участі >2400 пацієнтів з гіперліпідемією, яку були рандомізовані для проходження або терапії високою дозою аторвастатину (цільовий рівень ХС ЛПНЩ <80 мг/дл або максимальна доза 80 мг/день), або стандартного лікування (будь-яке лікування, яке лікар, що їх лікував, вважав доречним).30 Первинною кінцевою точкою був час до першого СС ускладнення, визначений як серцева смерть, нелетальний ІМ, реанімована зупинка серця, серцева реваскуляризація та нестабільна стенокардія, яка вимагала госпіталізації.30 В групі, яка проходила лікування аторвастатином, середня добова доза аторвастатину становила 40.5 мг. За результатами дослідження (середній період спостереження 51.5 місяців), у пацієнтів групи, яка проходила лікування високою дозою аторвастатину був значно нижчий рівень загального холестерину та ХС ЛПНЩ, порівняно з групою, яка проходила стандартне лікування.30 Це було пов'язане з значним зниженням ризику значного СС ускладнення на 17.1% (P=.02), головним чином у зв'язку з значним зниженням нелетального ІМ на 47.4% (P=.0002) в групи, що проходила лікування статинами, в порівнянні з пацієнтами, що проходили стандартне лікування.30 Крім цього, частота комбінації нелетального ІМ і серцевої смерті також була значно знижена на 42.6% (P=.0001) в пацієнтів, що приймали високу дозу статину, порівняно з пацієнтами, які проходили стандартне лікування.30
5. Дослідження SPARCL (Профілактика інсульту за допомогою агресивного зниження рівня холестерину) Дослідження SPARCL вивчало, чи змогла б терапія високою дозою статинів з 80 мг аторвастатину раз на день знизити частоту інсультів, порівняно з плацебо у пацієнтів без ССЗ в анамнезі, у яких був інсульт чи ТІА протягом попередніх 6 місяців (Таблиця 2).31 Основним результатом дослідження був час від рандомізації до першого нелетального або летального інсульту. Додаткові допоміжні результати включали інсульт або ТІА, значний коронарний синдром (смерть з серцевих причин, нелетальний ІМ та реанімація після зупинки серця), значне СС ускладнення (інсульт плюс будь-який значний коронарний синдром), гострий коронарний синдром (значний коронарний синдром або нестабільна стенокардія), будь-який коронарний синдром (гострий коронарний синдром плюс процедура реваскуляризації вінцевих артерій, нестабільна стенокардія чи стенокардія або ішемія, що вимагає екстреної госпіталізації), процедуру реваскуляризації (вінцевих, сонних чи периферійних артерій), та будь-яке СС ускладнення (будь-яке з попередніх плюс клінічно значиме захворювання периферійних артерій).31
Результати показали, що прийом 80 мг аторвастатину раз на день був пов'язаний з значним відносним зниженням ризику нелетального чи летального інсульту на 18% (P=.03) порівняно з плацебо.31 Крім цього, було також значне зниження частоти усіх допоміжних результатів в групі, яка проходила лікування аторвастатином, порівняно з плацебо.31 Не було жодної різниці в смертності між 2-ма терапевтичними групами.31
6. Дослідження MIRACL (Дослідження зменшення ішемії міокарда шляхом агресивного зниження рівня холестерину) Дослідження MIRACL включало 3086 пацієнтів з загальним холестерином < 270 мг/дл (7.0 моль/л). Пацієнти були рандомізовані для прийому 80 мг аторвастатину або плацебо на протязі від 24 до 96 годин стаціонарного лікування нестабільної станокардії або ІМ без патологічного зубця Q.32 Результати показали, що у пацієнтів з гострим коронарним синдромом, 80 мг аторвастатину значно знизили ризик комбінованої первинної кінцевої точки смерті, нелетального гострого інфаркту міокарда, зупинки серця з реанімацією, або повторної симптоматичної ішемії міокарда, що вимагає екстреної госпіталізації.32 Застосування статинів також значно знизило ризик летального та нелетального інсульту на 50%, порівняно з плацебо.32
В мета-аналізі, що включав 30 досліджень і півмільйона пацієнтів, навіть незначне зниження рівня сироваткового холестерину на 10%, досягнуте у віці 40 років, співвідноситься з відносним зниженням ризику ССЗ на 50% у віці 40 років (Таблиця 2). Проте, подібне зниження рівня сироваткового холестерину на 10%, досягнуте у віці 70 років, забезпечує лише відносне зниження ризику на 20%.33 Це означає, що найбільше покращення клінічних показників відбувається у пацієнтів, які пройшли перевірку і яким був поставлений діагноз на ранній стадії їхнього патологічного процесу, коли втручання за допомогою статинів пропонує найбільший терапевтичний ефект.
З цих досліджень та мета-аналізів можна зробити 2 висновки, що стосуються покращення клінічних показників за допомогою гіполіпідемічної терапії: 1) підтримання нижчих рівнів сироваткового ХС ЛПНЩ на протязі довшого періоду часу пов'язане з покращенням показників та меншою частотою СС ризику, що було продемонстровано в дослідженні CTTC 23; та 2) величина терапевтичного ефекту частково залежить від досягнутого відносного зниження ХС ЛПНЩ. Це було продемонстровано в дослідженні TNT, дослідженні, яке показало значне зниження відсотку пацієнтів з СС результатами за допомогою терапії високою дозою статинів, порівняно з терапією низькою дозою статинів.3
| Дослідження/Мета-аналіз |
Пацієнти (К-сть) |
Тривалість дослідження (рр.) |
Втручання | Зниження ХС ЛПНЩ/ ускладнень |
| TNT (LaRosa 2005)3 | 10,001 | 4.9 | 10 мг або 80 мг аторвастатину раз/день | Абсолютне зниження значних СС ускладнень на 2.2% (відносне зниження ризику на 22%) для 80 мг порівняно з 20 мг аторвастатину |
| CTTC Мета-аналіз (Baigent 2005)24 | 90,056 | 5 | Не надано. % зниження СС ускладнень за одиницю Зниження ХС ЛПНЩ | Зниження загальної смертності на 12% на кожне зниження ХС ЛПНЩ на моль/л; зниження будь-якого значного судинного ускладнення на 21% на кожне зниження ХС ЛПНЩ на моль/л |
| Мета-аналіз (Law 1994)33 | ≈500,000 | 7-23 | Не надано. | Тривале зниження концентрації сироваткового холестерину |
| SPARCL (Amarenco 2003)31 | 4731 | 4.9 | 80 mg atorvastatin or placebo | 5-річне абсолютне зниження ризику значних СС ускладнень становило 3.5% для 80 мг аторвастатину, порівняно з плацебо (відносне зниження ризику на 18% для 80 мг аторвастатину в порівнянні з плацебо) |
Таблиця 2. Основні дані результатів репрезентативних основних клінічних досліджень та мета-аналізів 3, 24, 31, 33
СС - серцево-судинний; CTTC - Співпраця дослідників гіпохолестеринемічної терапії; SPARCL - Профілактика інсульту за допомогою агресивного зниження рівня холестерину; TNT - Лікування до нових цілей.
Дієвість препарату Кадует® (Caduet®) (БКК/статин) для зниження СС ризику у пацієнтів з підвищеним артеріальним тиском з численними факторами ризику була продемонстрована в дослідженні CRUCIAL (Cluster Randomized Usual Care vs Caduet Investigation Assessing Long-term risk) (Кластерне рандомізоване стандартне лікування у порівнянні з дослідженням препарату Caduet, що оцінює тривалий ризик).34 Пацієнти були рандомізовані для 1) проактивного втручання – комплексна терапія БКК/статинами в одній таблетці (5/5 або 10/10 мг) на додаток до іншої гіпотензивної та гіполіпідемічної терапії, при необхідності; або для стандартного лікування – лікарі могли прописувати будь-які гіпотензивні/ліпідознижувальні препарати, які вважали доречними за їхньою клінічною оцінкою.34 Одночасне лікування артеріального тиску та підвищеного рівня ХС ЛПНЩ за допомогою комплексної терапії амлодипіном/аторвастатином в одній таблетці було ефективнішим для зниження загального 10-річного ризику ССЗ за Фрамінгемською шкалою, порівняно з стандартним лікуванням.34
Результати показали, що на 52-му тижні, середній абсолютний 10-річний ризик ішемічної хвороби серця за Фрамінгемською шкалою був значно нижчим у групи, яка проходила комплексну терапію амлодипіном/аторвастатином в одній таблетці, порівняно з групою, яка проходила стандартне лікування.33 На 16 та 52 тижні, застосування комплексної терапії БКК/статинами в одній таблетці було пов'язане з значними зниженнями систолічного артеріального тиску (САТ), діастолічного артеріального тиску (ДАТ), загального холестерину та ХС ЛПНЩ, порівняно з стандартним лікуванням.34
Крім цього, значне зниження артеріального тиску і рівнів холестерину в терапевтичній групі, яка проходила комплексну терапію БКК/статинами в одній таблетці, поріняно з терапевтичною групою, яка проходила стандартне лікування, дозволило більшій кількості пацієнтів досягнути емпірично обумовлених рекомендованих цілей щодо лікування артеріального тиску і ХС ЛПНЩ згідно з рекомендаціями Третього звіту групи експертів з лікування дорослих у рамках Національної освітньої програми з холестерину (NCEP ATP III).34
ВИСНОВКИ
ВИСНОВКИ
Великі реєстрові дослідження та численні клінічні дослідження показали, що профілактика та лікування дисліпідемії призводять до значного зменшення смертності від інфарктів та інсультів, пов'язаних з серцево-судинним захворюванням 3,24,33 Щоб значно зменшити кількість смертей в результаті серцево-судинного захворювання, найважливішим є зосередження на профілактиці та лікуванні дисліпідемії. Статини є найчастіше прописуваними препаратами для лікування підвищеного рівня ХС ЛПНЩ, а також існує прямий і лінійний зв’язок між рівнями ХС ЛПНЩ і частотою серцево-судинних ускладнень, таких як ІМ та інсульт.16,24 Проте, незважаючи на цей широковідомий зв’язок, багато пацієнтів лікуються недостатньо.15 Клінічна користь статинів для первинної і вторинної профілактики ССЗ була схвалена в різноманітних клінічних дослідженнях і статини рекомендуються в якості препаратів першої лінії рекомендаціями щодо дисліпідемії, які базуються на засадах доказової медицини 1,17
Посилання:
1.Reiner Z, Catapano AL, De Backer G, et al. ESC/EAS Guidelines for the Management of Dyslipidaemias: the Task Force for the Management of Dyslipidaemias of the European Society of Cardiology (ESC) and the European Atherosclerosis Society (EAS). Eur Heart J. 2011;32(14):1769-1818.
2.Cannon CP. Cardiovascular disease and modifiable cardiometabolic risk factors. Clin Cornerstone. 2007;8(3):11-28.
3.LaRosa JC, Grundy SM, Waters DD, et al. Intensive lipid lowering with atorvastatin in patients with stable coronary disease. N Engl J Med. 2005;352(14):1425-1435.
4.Smith SC Jr, Collins A, Ferrari R, et al. Our time: a call to save preventable death from cardiovascular disease (heart disease and stroke). Circulation. 2012;126(3);2769-2775.
5.World Health Organization. Global atlas on cardiovascular disease prevention and control. who.int/cardiovascular_diseases/publications/atlas_cvd/en/. Accessed September 22, 2014.
6.Weaver J. Insights into how calcium forms plaques in arteries pave the way for new treatments for heart disease. PLoS Biol. 2013;11(4):e1001533.
7.Early J. Comprehensive management of cardiometabolic risk factors. Clin Cornerstone. 2007;8(3):69-80.
8.Davis NE. Atherosclerosis--an inflammatory process. J Insur Med. 2005;37(1):72-75.
9.World Health Organization. http://gamapserver.who.int/gho/interactive_charts/ncd/risk_ factors/cholesterol_prevalence/atlas.html. Accessed July 3, 2014.
10.Alsheikh-Ali AA, Omar MI, Raal FJ, et al. Cardiovascular risk factor burden in Africa and the Middle East: the Africa Middle East cardiovascular epidemiological (ACE) study. PLoS ONE. 2014;9(8):e102830.
11.Wang S, Xu L, Jonas J, et al. Prevalence and associated factors of dyslipidemia in the adult Chinese population. PLoS ONE. 6(3):e17326.
12.World Health Organization. WHO Regional Office. http://www.who.int/about/regions/en/. Accessed July 3, 2014.
13.World Health Organization. Global Health Observatory: raised cholesterol. http://www.who.int/gho/ncd/risk_factors/cholesterol_text/en/. Accessed July 3, 2014.
14.Ford ES, Li C, Pearson WS, Zhao G, et al. Trends in hypercholesterolemia, treatment and control among United States adults. Int J Cardiol. 2010;140(2):226-235.
15.Hermans MP, Castro Cabezas M, Strandberg T, et al. Centralized Pan-European survey on the under-treatment of hypercholesterolaemia (CEPHEUS): overall findings from eight countries. Curr Med Res Opin. 2010;26(2):445-454.
16.Maron DJ, Fazio S, Linton MF. Current perspectives on statins. Circulation. 2000;101(2):207-213.
17.Stone NJ, Robinson J, Lichtenstein AH, et al. 2013 ACC/AHA guideline on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults: a report of the American College of Cardiology/American Heart Association Task Force on practice guidelines. J Am Coll Cardiol. 2013;Nov 7. pii: S0735-1097(13)06028-2.
18.National Institute for Health and Care Excellence. Lipid modification: cardiovascular risk assessment and the modification of blood lipids for the primary and secondary prevention of cardiovascular disease. nice.org.uk/Guidance/CG181. Accessed September 22, 2014.
19.QRISK(R)-2014 Risk Calculator. qrisk.org/. Accessed September 22, 2014.
20.Piepoli M., Hoes AW, Agewell S, et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice. Eur Heart J. 2016;37(29):2315-81.
21.Catapano AL, Graham I, De Backer G, et al. 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias: The Task Force for the Management of Dyslipida emias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS)Developed with the special contribution of the European Assocciation for Cardiovascular Prevention & Rehabilitation (EACPR). Eur Heart J. 2016. pii: ehw272.
22.National Heart Foundation of Australia. Guideline for The Diagnosis and Management of Hypertension in Adults – 2016. Australia; 2016:1-74.
23.Sahebkar A. Watts GF. New LDL-cholesterol lowering therapies: pharmacology, clinical trials, and relevance to acute coronary syndromes. Clin Ther. 2013;35(8):1082-98.
24.Baigent C, Keech A, Kearney PM, et al; Cholesterol Treatment Trialists' (CTT) Collaborators. Lancet. 2005;366(9493):1267-1278.
25.Raymond H, Cho L, Rocco M, Hazen SL. New cholesterol guidelines: worth the wait? Cleveland Clin J Med. 2014; 81(1):11-19.
26.Sever PS, Dahlof B, Poulter NR, et al, for the ASCOT Investigators. Prevention of coronary and stroke events with atorvastatin in hypertensive patients who have average or lower-than-average cholesterol concentrations, in the Anglo-Scandinavian Cardiac Outcomes Trial—Lipid Lowering Arm (ASCOT-LLA): a multicenter randomized controlled trial. Lancet. 2003;361(9364):1149-1158.
27.Colhoun HM, Betteridge DJ, Durrington PN, for the CARDS Investigators. Primary prevention of cardiovascular disease with atorvastatin in type 2 diabetes in the Collaborative Atorvastatin Diabetes Study (CARDS): multicentre randomized placebo-controlled trial. Lancet. 2004;364: 685-696.
28.Cannon CP, Braunwald E, McCabe CH, et al. Intensive versus moderate lipid lowering with statins after acute coronary syndromes. N Engl J Med. 2004;350(15):1495-1504.
29.Pedersen TR, Faergeman O, Kastelein JJ, et al. High-dose atorvastatin vs usual-dose simvastatin for secondary prevention after myocardial infarction: the IDEAL study: a randomized controlled trial. JAMA. 2005;294(19):2437-2445.
30.Koren MJ, Hunninghake DB, on behalf of the ALLIANCE Investigators. Clinical outcomes in managed-care patients with coronary heart disease treated aggressively in lipid-lowering disease management clinics: the alliance study. J Am Coll Cardiol. 2004;44(9):1772-1779.
31.Amarenco P, Bogousslavsky J, Callahan A 3rd, et al. High-dose atorvastatin after stroke or transient ischemic attack. N Engl J Med. 2006;355(6):549-559.
32.Schwartz GG, Olsson AG, Ezekowitz MD, et al. Effects of atorvastatin on early recurrent ischemic events in acute coronary syndromes: the MIRACL study: a randomized controlled trial. JAMA. 2001;285(13):1711-1718.
33.Law MR, Wald NJ, Thompson SG. By how much and how quickly does reduction in serum cholesterol concentration lower risk of ischaemic heart disease? BMJ. 1994; 308(6925):367-372.
34.Zamorano J, Erdine S, Pavia A, et al. Proactive multiple cardiovascular risk factor management compared with usual care in patients with hypertension and additional risk factors: the CRUCIAL trial. Curr Med Res Opin. 2011;27(4):821-833.
Терапевтичні напрямки по темі :
Клінічна інформація з Кардіології
- КАРДІОЛОГІЯ
- КЛІНІЧНА ІНФОРМАЦІЯ З КАРДІОЛОГІЇАналіз ефективності та безпеки оральних антикоагулянтів для тривалого лікування фібриляції передсердь у пацієнтів похилого вікуПрактичні аспекти антикоагулянтної терапії у різних категорій пацієнтівАнтитромботична терапія у пацієнтів із коморбідними станамиСтратегія вибору антикоагулянтної терапії у пацієнтів із неклапанною фібриляцією передсердьВидео: Фібриляція передсердь – типові симптомиОРИГІНАЛЬНЕ ДОСЛІДЖЕННЯ NAXOSВІДЕО: Як антикоагулянти можуть знизити ризик розвитку інсульту, що пов'язаний з фібриляцією передсердь?Профілактика інсульту при фібриляції передсердь: майстер-клас щодо ведення пацієнтаРанняя высокодозовая терапия аторвастатином после инфаркта миокарда с подъемом сегмента STВідео: Ви помічаєте ризикАртеріальна гіпертензіяДисліпідемія і серцево-судинні захворюванняАнтикоагулянтна терапія у пацієнтів із неклапанною фібриляцією передсердь: які інноваційні можливості ми маємо сьогодні?Ведення пацієнтів із неклапанною фібриляцією передсердь після перенесеного внутрішньочерепного крововиливу: тандем невролога та кардіологаАнтитромботична терапія у пацієнтів із неклапанною фібриляцією передсердь після перенесеного гострого коронарного синдрому та/або черезшкірного коронарного втручанняАнтитромботична терапія пацієнтів із неклапанною фібриляцією передсердь після перенесеного гострого коронарного синдрому та/або черезшкірного коронарного втручанняЕтнічність як суттєвий фактор ризику серцево-судинних захворюваньГіпертонія і серцево-судинні захворюванняЗахворювання периферичних артерій (ЗПА) і серцево-судинні захворюванняЦукровий діабет і серцево-судинне захворюванняГіпертрофія лівого шлуночка (ГЛШ) і серцево-судинні захворюванняСпосіб життя і серцево-судинні захворюванняВік як суттєвий фактор ризику серцево-судинних захворюваньАльбумінурія і серцево-судинні захворюванняХронічна ниркова недостатніть (ХНН) та серцево-судинні захворюванняХронічна серцева недостатність (ХСН) і серцево-судинні захворюванняСтенокардія + інфаркт міокарда (ІМ) та серцево-судинні захворюванняВідео про якість наших препаратівІшемічна хвороба серця
- Препарат «Еліквіс» (апіксабан) - №1 у світі серед інших нових пероральних антикоагулянтівПрограмма «Заради життя»Як запобігти до 80% серцево-судинних захворювань?Допомогти пацієнтам вийти із зони ризикуЕкспертна рада асоціації аритмологів УкраїниПродовжено проект з надання кардіологічної допомоги пацієнтам з порушенням коронарного кровообігуКорпоративний сайт компанії PfizerЕкспертна рада асоціації аритмологів УкраїниПро компанію PfizerПерсоніфікована антитромботична терапія як міждисциплінарна проблема
"Цей сайт розроблений виключно для використання з професійною метою фахівцями охорони здоров’я в Україні.
Pfizer не гарантує відповідність інформації та сервісів сайту цілям і очікуванням Користувача, його безперебійну та безпомилкову роботу.
Користувач самостійно і за свій рахунок зобов’язується врегулювати всі претензії третіх осіб, пов’язані з діями Користувача при користуванні цим сайтом.
Користувач самостійно несе повну відповідальність за належне використання матеріалів, розміщених на сайті, в тому числі: за використання таких матеріалів у відповідності з вимогами законодавства України, за дотримання авторських прав і прав третіх осіб, а також, за дотримання положень цієї Угоди.
Підтвердіть: "
You are now leaving www.pfizerpro.co.uk. Links to external websites are provided as a resource to the viewer. This website is neither owned nor controlled by Pfizer Ltd.
Pfizer accepts no responsibility for the content or services of the linked site other than the information or other materials relating to Pfizer medicines or
business which it has provided or reviewed.
PP-PFE-GBR-3859. November 2021